Introduction
Soixante-neuf ! C’est le nombre de médecins et thérapeutes que j’ai consultés. Tous ont essayé de m’apporter des solutions, de me soigner, mais tous sont passés à côté du bon diagnostic. Un curieux assemblage de chiffres que ce nombre 69 : on peut le faire pivoter d’un demi-tour, et on lit encore 69, un nombre capable de tourner en rond. Et c’est ce qui m’est arrivé : pendant six ans, j’ai tourné en rond.
En 2009, j’avais 35 ans, et ils sont apparus : des symptômes variés, incohérents et parfois même originaux en ce sens qu’il aurait fallu être bien tordu pour les inventer. Si mon médecin généraliste n’y trouvait pas d’explication, il m’expédiait tout droit chez un spécialiste. Je redonnais alors ma confiance à un nouveau thérapeute et me laissais souvent embarquer dans un nouveau traitement. Je m’en remettais à l’expérience et au savoir des médecins, croyant innocemment que traiter mes problèmes les uns après les autres finirait par fonctionner. Le résultat ? Mon corps, mes symptômes, mon histoire n’étaient finalement jamais pris dans leur globalité. Pendant ce temps, au fil des semaines, mon état de santé ne cessait de se dégrader. Des symptômes invalidants arrivaient et parfois repartaient, sans crier gare et sans aucun élément déclencheur. Je prenais un rendez-vous médical pour une douleur persistante au genou et, le jour J, j’arrivais chez le médecin d’un pas assuré (attestant d’un genou en parfait état de marche), mais c’était au tour de ma mâchoire d’être complètement bloquée.
Le jour où vous me croirez
Au bout de quelques années, je n’étais plus dupe, les assistantes du cabinet médical en ville ne faisaient plus aucun effort pour me proposer des rendez-vous arrangeants, je patientais des heures en salle d’attente et mon médecin m’écoutait d’une oreille de plus en plus distraite. Comme on me le promettait parfois, les traitements « devaient marcher ». J’y croyais si fort que même sans observer la moindre amélioration, j’essayais de me persuader d’un petit mieux quitte à me voiler la face. Mes maux étaient majoritairement invisibles et les tests sanguins désespérément normaux. Je me sentais jugée sur des papiers ou autres supports de résultats d’examens, bien plus que sur mes symptômes et mes ressentis si difficiles à expliciter. J’essayais d’exprimer au mieux ce que mon corps me faisait vivre pour tenter d’aider les professionnels de santé rencontrés. Cela m’a souvent desservi. Certains mots, expressions ou explications de sensations que j’utilisais, semblaient être à bannir lors d’une consultation médicale. J’ai très vite arrêté de mentionner mes sensations de « bêtes qui circulent sous ma peau », de dire « je perds mes mots » ou « ça brûle dans mon corps et pour autant j’ai tout le temps froid », ou pire encore « je vous assure, je suis résistante au mal ». Quelle complexité que d’exprimer ces douleurs si difficilement quantifiables ! Je me croyais honnête de les partager, je croyais en leur utilité pour le médecin. On m’a alors dit qu’elles étaient idiopathiques, puis on m’a affirmé que tout était dans ma tête.
Un jour, un médecin m’a reproché de trop m’écouter. J’avoue avoir été profondément vexée, mais c’est peut-être finalement grâce à lui que j’ai compris que je ne devais compter que sur moi-même pour trouver les solutions qui permettraient ma guérison. Comme il était si compliqué de faire comprendre aux autres mes douleurs, j’ai décidé de chercher sans relâche ce qui pourrait m’aider. Il devait bien exister un traitement adapté. J’ai alors utilisé quotidiennement le peu qu’il me restait de concentration et d’énergie pour lire des blogs, des articles médicaux et des « livres de santé » en langue française, anglaise et allemande.
Forte de ce refus de me résigner et de quantité d’apprentissages, j’ai finalement pu être prise en soin efficacement. L’expression « devenir acteur de sa maladie » prenait là tout son sens et c’était pour moi un travail à temps plein. J’abandonnais mes rêves initiaux de passivité dans le soin (on me donne une recette et je l’exécute) pour reprendre la main sur ma santé. Est-ce que revisiter sous forme d’une synthèse graphique mon parcours personnel vers un état de santé satisfaisant – un parcours à la fois unique mais dont je retrouve des similarités avec nombre d’autres itinéraires de patients – permettrait de dégager un enseignement pour un parcours de soins plus adapté aux « besoins du terrain », plus efficace, plus qualitatif ?
Exploration d’une expérience patient
La vision que je propose est essentiellement celle de « mon rapport au monde » (Figure 1). Elle engage ma perception du vécu de la maladie, ma sensibilité, mes souvenirs. Elle utilise certainement aussi mon expérience d’accompagnement de « patients-sans-solution » qui a suivi. En premier, j’ai positionné sur le graphique un axe de temps calendaire s’étendant sur une période d’une douzaine d’années. J’y ai ensuite superposé une dimension plus subjective, celle de « ma » temporalité avec ses cinq phases :
- La quête de diagnostic (expression que je préfère à celle d’errance diagnostique par son caractère plus actif) : c’est la période de « chasse aux solutions », de recherche de ce qui pourrait faire cesser mes symptômes, mes douleurs.
- La recherche de solutions : la phase qui a démarré dès l’instant où un diagnostic qui me paraissait juste a été posé, celui qui « tenait la route », qui rassemblait toutes les parties du puzzle de symptômes dont je souffrais. Cette période a correspondu aux essais de traitements pendant lesquels seuls deux médecins ont adhéré au diagnostic posé et m’ont accompagnée. Cette phase s’est terminée lorsque j’ai compris pourquoi les traitements proposés en réponse à ce diagnostic ne fonctionnaient pas chez moi et, au contraire, me faisaient encore plus chuter.
- L’engagement dans le traitement adapté, le traitement prometteur, celui qui a finalement fonctionné.
- La « béquille », cette sorte d’équilibre instable qui commence au moment où l’on décide en accord avec son médecin d’arrêter le traitement. Il s’agit alors de vivre « sans filet médicamenteux » mais avec la sécurité d’être accompagné par son médecin si besoin.
- La phase de veille, celle qui consiste à rester « en bonne santé dans sa maladie ». C’est celle pendant laquelle, en autonomie, on fait particulièrement attention à son corps, à son hygiène de vie, à certains signaux, afin de tout faire pour que les symptômes ne reviennent pas.
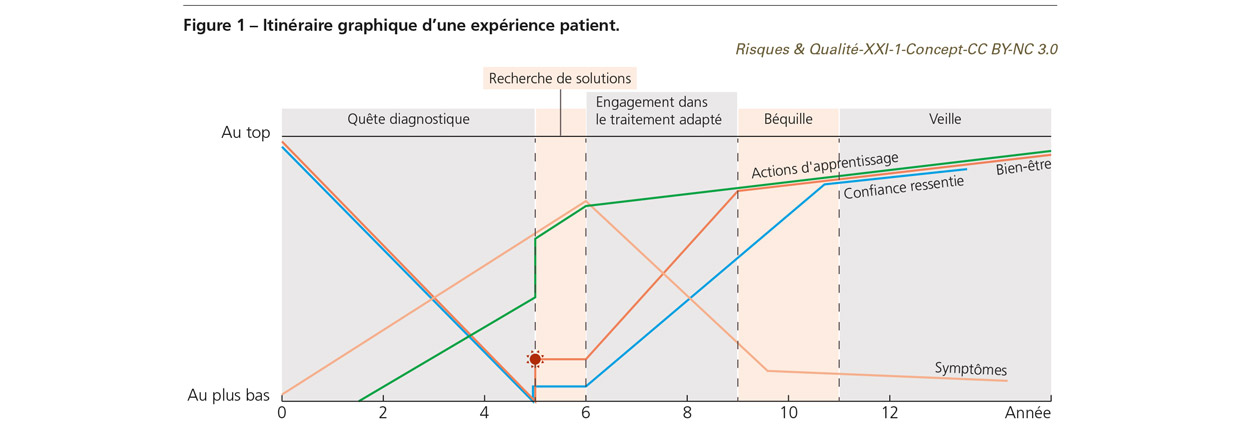
Symptômes, bien-être, confiance ressentie et actions d’apprentissage : regards croisés
La trajectoire la plus aisée à dessiner sur ce graphique a été celle de mes symptômes. Leur progression incessante en intensité et en nombre s’est poursuivie jusqu’au début du « bon » traitement. À partir de là, leur déclin a été amorcé. Naturellement, cette évolution n’a pas suivi une trajectoire linéaire, mais cette représentation permet une meilleure lisibilité du graphique. J’ai ensuite juxtaposé la notion subjective de bien-être à celle de mes symptômes, perception moins restrictive que celle de la satisfaction alors mesurée par des enquêtes ou questionnaires. Lors de ma quête diagnostique, je mettais beaucoup d’énergie à essayer de rencontrer le bon partenaire qui pourrait m’apporter de l’aide. J’étais de plus en plus souffrante, fatiguée, épuisée. Chaque nouvelle « chute » me donnait l’impression de vivre un « new normal », une nouvelle situation de vie dans laquelle je faisais le deuil de certaines activités devenues impossibles, et qui m’imposait de m’adapter à ma situation nouvelle. J’éprouvais une profonde solitude, celle de « mon corps et moi » qui semblions si difficilement accessibles à la compréhension d’autrui. Cette expérience de vécu pourrait être mise en résonance avec le sentiment de powerlessness (incapacité à agir ou à influencer une situation) utilisé par les Anglo-Saxons.
Je m’efforçais d’être une patiente agréable, à l’heure, souriante et docile. Pour être plus écoutée, reconnue, soignée, je dois avouer que j’ai peu à peu mis en place empiriquement une liste de « bonnes pratiques » que j’utilisais pendant les consultations. J’en partage quelques-unes avec vous :
- évoquer au maximum quatre symptômes (au-delà, il me semblait que mon interlocuteur se mettait à douter de moi) ;
- ne pas apporter de fichier Excel listant ses symptômes (c’était pourtant pour moi un outil pratique, surtout parce que ma mémoire me faisait défaut) ;
- ne pas pleurer (en particulier lorsqu’on vous propose de prendre des antidépresseurs) ;
- ne pas avouer qu’on a « consulté » Internet (Dr Google est un charlatan) ;
- ne pas se maquiller (contre-productif dans une maladie invisible : « elle va forcément mieux que ce qu’elle dit ») ;
- ne jamais donner de diagnostic (pratique à bannir) ;
- utiliser certains mots techniques mais pas trop (juste laisser entendre qu’on est capable de comprendre) ;
- etc.
Ces efforts m’ont peut-être aidée à arriver au bon diagnostic (représenté par un soleil sur la figure 1). C’est dès ce moment que j’ai ressenti une amélioration de mon bien-être, alors que, de manière paradoxale, je souffrais tout autant que la veille ! Je pense avoir vécu le contraire d’un état « classique » rassemblant possiblement sidération, déni ou colère suite à une annonce de diagnostic : « La joie que me procure le diagnostic du Dr W. gagne tout mon être. Elle recouvrirait presque mes douleurs, qui me paraissaient soudainement plus légères. Elle déborde, j’ai envie d’en inonder tout ce qui m’entoure » [1].
D’abord, j’avais une profonde certitude que le protocole que j’allais entreprendre était adapté à mes pathologies. Ensuite, j’ai appris comment chaque principe actif du traitement agissait dans mon organisme. Je ressentais que mon médecin me croyait, il « faisait avec moi » et non juste « pour moi ». Peu à peu, le traitement a produit des effets bénéfiques sur ma santé et mon bien-être n’a cessé de remonter.
La courbe de la confiance ressentie explore en parallèle ma perception des interactions avec les professionnels de santé et mes proches. Au cours des premières années, plus mes symptômes s’intensifiaient, moins mon entourage me comprenait. Pour les médecins, je devenais peu à peu un patient « frequent flyer » mais avec les effets inverses des programmes de fidélité. Je passais du statut de « patient facile » à celui de « patient-qui-gêne ». Je me battais contre mon corps qui n’en faisait qu’à sa tête, et contre ceux qui, peu à peu, cessaient de me croire. Sur le graphique, la chute du niveau de confiance d’autrui est rapide, tandis que sa remontée prend beaucoup plus de temps. Chaque petite victoire observable ou quantifiable sur mes symptômes a contribué à la regagner. J’ai vraiment dû faire mes preuves et cette reconnaissance a accentué mon bien-être.
Les « actions d’apprentissage » démarrent pour leur part bien après les premiers symptômes. Quand on est un patient sans solution, on finit par en chercher ! On en discute autour de soi, on lit, on explore le web, on utilise des « remèdes de grand-mère ». On essaie d’aller mieux, et vite ! Je suis devenue très active en recherche parce que le diagnostic – posé par le soixante-dixième professionnel de santé et qui s’est avéré le bon –, ne répondait pas aux tests officiels. Le diagnostic clinique était là, alors que les tests sérologiques, insuffisamment sensibles et spécifiques, annonçaient l’inverse. Cet interniste avait pris le temps d’étudier mon historique médical, rempli en amont du rendez-vous. Lors de notre rencontre, il avait aussi en tête « mes » maladies infantiles, mes destinations de voyages à l’étranger, mon style de vie, etc. D’emblée je me suis sentie en sécurité, écoutée et non jugée. Ce médecin s’asseyait à côté de moi et cherchait avec moi. En quelque sorte, il « construisait » avec moi. Il m’a accompagnée tout au long des années qui ont suivi, en parallèle d’un spécialiste trouvé par la suite.
Avec le recul, une clé pour moi a été de mener des recherches pour comprendre le fonctionnement de chaque médicament prescrit. Au-delà de la liste des effets secondaires et interactions non recommandées, connaître leur mécanisme d’action dans mon corps m’a permis une bien meilleure gestion de la maladie. Cela m’a appris à discerner les effets du traitement, et à ne pas me voiler la face s’il n’y en avait pas. Cela m’a permis une meilleure observance et d’être plus précise dans les échanges avec mon médecin. De plus, je m’inquiétais moins en cas d’exacerbation des douleurs, ce qui a probablement diminué la fréquence de mes visites chez le médecin. C’est une approche rare il me semble de la part des professionnels de santé, du moins dans leurs interactions avec les patients. Pourtant elle m’apparaît être une nécessité. C’est un outil que j’utilise maintenant quotidiennement lors de l’accompagnement de patients en tant que patiente partenaire-coach : expliquer non seulement le « pourquoi » mais aussi le « comment ».
Conclusion
« Faire reprendre à la vie son cours normal avec des coordonnées bouleversées » [2].
Après une vie professionnelle de consulting en conduite du changement et de gestion de projets marketing et commerciaux, cette expérience de vie avec la maladie m’a orientée vers de nouveaux défis. Le premier a consisté à co-écrire un livre qui partage notamment tout ce que j’aurais aimé qu’on m’explique au moment du diagnostic pour une meilleure efficacité thérapeutique [1]. Par la suite, j’ai repris des études auprès de l’Université des patients - Sorbonne Université, et de l’Université de Montréal dans le cadre du cours Fondements du partenariat patient, où j’ai commencé à réfléchir à cette analyse graphique. Aujourd’hui, je travaille en tant que free-lance comme patiente partenaire et coach, patiente formatrice auprès des Hospices civils de Lyon et de certaines universités, ainsi que patiente co-chercheuse. Le coaching individuel de patients me permet d’explorer le partenariat avec la personne concernée et les professionnels de santé qu’elle consulte. Lors de nos rencontres, nous mobilisons tous trois un savoir différent mais complémentaire. Cette dynamique crée un espace de dialogue confortable et fluide, réduisant l’asymétrie des relations entre le patient et le professionnel de santé, et renforçant le pouvoir d’agir du patient. Il m’apparaît que ce type d’accompagnement permet un gain de temps pour le médecin et favorise une meilleure implication du patient. Il génère aussi des apprentissages mutuels grâce au partage de nos expériences. En quelque sorte, cela instaure une table autour de laquelle nous (toute l’équipe de soin, patient compris) nous rassemblons, pour échanger et décider ensemble (Figure 2). Un cercle vertueux d’empowerment, qui cette fois nous évite de tourner en rond !