Introduction
Deuxième centre hospitalier universitaire (CHU) de France, les Hospices civils de Lyon (HCL) offrent depuis plus de deux cents ans un service au 1,5 million d’habitants de la métropole lyonnaise au sein de ses 13 établissements. Chaque direction d’établissement a une marge de décision dans la mise en œuvre de la politique et de la stratégie fixées par la direction générale. Les HCL impliquent des usagers et leurs représentants dans leurs activités et projets depuis une vingtaine d’années. La nature et l’envergure de ces engagements ont évolué selon quatre grandes phases qui composent les racines de cette politique générale des « voix/voies plurielles » (Figure 1). Certaines sont principalement déterminées par des évolutions nationales, d’autres par des décisions stratégiques locales. La première est l’introduction de l’engagement des usagers dans la gouvernance : elle a été impulsée par l’affirmation politique et législative de la démocratie sanitaire. En rendant obligatoire la création d’une commission des usagers et en désignant, par l’intermédiaire de l’agence régionale de santé, des représentants des usagers chargés de porter la parole de ceux-ci dans les instances, défendre leurs droits et représenter leurs intérêts, la loi du 4 mars 2002 et ses suites ont introduit un espace formellement dédié à la démocratie en santé dans tous les établissements de santé en France [1]. La seconde phase fut caractérisée par l’engagement des usagers auprès des patients et des services de soins. Cela s’est notamment illustré par la participation de bénévoles issus des associations. Aujourd’hui, plus d’une centaine d’associations ont établi une convention avec les HCL pour y intervenir avec des missions précises. Dans les deux cas, ces « usagers partenaires » [2] agissent au nom de l’ensemble des patients ou d’une association, voire de la fédération des associations de patients1. La troisième phase a consolidé la démocratie sanitaire et élargi le champ de la démocratie en santé aux HCL par le développement significatif de la participation directe des usagers au titre de leur expérience personnelle de vie avec la maladie, de leur expérience des soins de santé, et des savoirs et compétences qu’ils ont développés à travers celles-ci. Cette phase s’illustre depuis une dizaine d’années par la contribution des patients intervenants (nommés « patients experts » dans le Code de la santé publique) à la conception et à la mise en œuvre de programmes d’éducation thérapeutique du patient (ETP). Leur activité, encadrée sur le plan réglementaire, leur impose notamment, comme pour les professionnels intervenant en ETP, une formation de 40 heures permettant de valider institutionnellement la présence des compétences nécessaires pour répondre au mieux aux besoins des patients auprès de qui ils sont amenés à intervenir [3]. Enfin, la quatrième phase, audacieuse et innovante par rapport à l’état des pratiques à l’échelle nationale, émerge en 2017 sous une impulsion propre aux HCL, à l’occasion de la rédaction du projet d’établissement Pulsations 2023. À cette occasion, les HCL ont défini une politique intégrée, volontariste et différenciante bénéficiant d’un soutien fort et pérenne de la direction générale, et affirmant l’engagement des patients comme le premier pilier stratégique du deuxième axe intitulé Faire équipe avec les patients, en vue de la structuration des parcours et de l’organisation d’un accès responsable, équitable et pertinent aux soins2.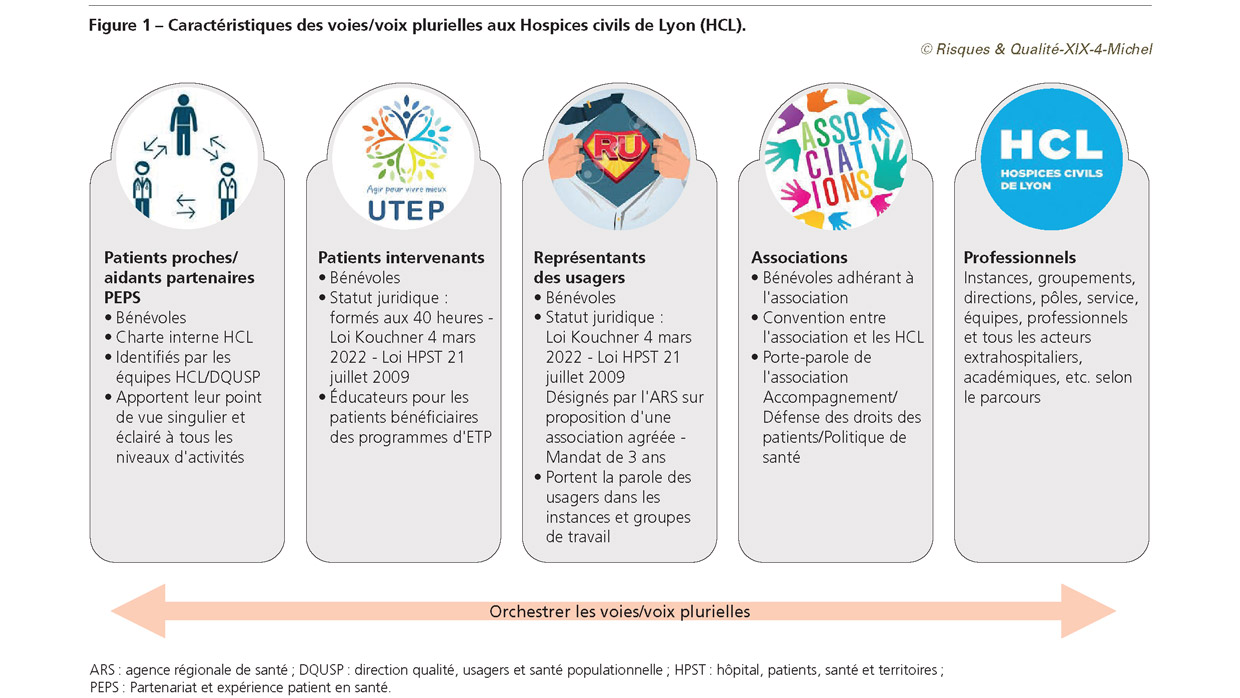
Le dispositif PEPS
La mise en œuvre de cette politique est réalisée dans sa phase initiale par les membres du dispositif Partenariat et expérience patient en santé (PEPS), au sein de l’équipe de la direction qualité, usagers et santé populationnelle (DQUSP) et sous le copilotage d’un directeur adjoint et d’une patiente et aidante coordinatrice. Leur mission est de développer le recueil et la mobilisation des données d’expérience de patients pour l’amélioration de la qualité, de la sécurité et de la pertinence des soins en favorisant un haut degré d’engagement des patients (partenariat) dans la construction des outils de recueil comme dans l’analyse, l’identification et le déploiement des actions amélioratives. Le dispositif ne se limite toutefois pas à ce périmètre et accompagne également le développement du partenariat dans les activités et services de soins, d’enseignement et de recherche, ainsi qu’au niveau de la gouvernance stratégique dans l’ensemble des directions du CHU. Ici, le recours à la terminologie « patient » désigne à la fois les personnes qui ont une expérience significative des parcours de soins pour eux-mêmes et les proches aidants qui ont une expérience significative de l’accompagnement d’un patient dans son parcours de soins, et plus largement dans son parcours de santé et de vie. Quand il sera fait référence aux « patients partenaires », ce sera donc dans cette acception et en référence à des patients qui mobilisent leurs savoirs expérientiels (en particulier ceux issus de l’expérience de défis de santé spécifiques et de l’utilisation des services de santé) non seulement pour d’autres patients, mais aussi pour les établissements. Cinq types de missions peuvent être confiées à ces patients partenaires (Encadré 1) [4]. Ils sont nommés patients partenaires car le partenariat est considéré comme le niveau d’engagement relationnel spécifique du continuum de l’engagement qui vise à contribuer le plus efficacement à l’amélioration des parcours de soins et au développement des pouvoirs d’agir sur sa santé comme sur celle d’autrui [5,6,7]. Affirmant la nécessité du « faire avec » plutôt que du « faire pour », le partenariat concerne les professionnels de la santé tout autant que les patients, les proches aidants, les membres d’associations de santé et les représentants des usagers, tous reconnus comme des acteurs de santé, que ce soit par leur expérience personnelle de l’usage du système de santé ou par leur engagement à améliorer le système de santé [8,9]. Le partenariat repose tant sur la reconnaissance de la légitimité politique des acteurs désignés, élus ou salariés pour représenter l’intérêt général (représentants des usagers, membres d’associations, etc.), que sur la pertinence des savoirs et compétences développés à travers des expériences comme celles de la vie avec la maladie, de l’accompagnement d’autrui, et plus généralement de tout défi de santé [10]. Les projets de partenariat entre les patients et les professionnels de santé doivent notamment être caractérisés par la co-construction, le co-leadership et la co-imputabilité [11]. L’objectif de cet article est de décrire en quoi les modalités mises en œuvre par le dispositif PEPS des HCL intègrent les facteurs clés de succès de telles démarches décrites dans la littérature et correspondent aux standards des théories de la conduite du changement.
Encadré 1 – Les missions des patients partenaires aux Hospices civils de Lyon
Les patients partenaires aux Hospices civils de Lyon (HCL) peuvent contribuer à travers cinq types de mission spécifiques :
Le pair-aidant
Le pair-aidant peut intervenir au sein des services à l’accompagnement des personnes à partir de sa perspective, de son expérience et de ses savoirs issus d’une vie avec des situations de vie et de soin similaires. Sa mission inclut notamment d’offrir un soutien émotionnel par l’écoute active des patients, de partager avec eux certains éléments de sa propre expérience, de les accompagner dans leurs questionnements et préoccupations relatifs à la vie au quotidien avec la maladie (comment gérer la fatigue, la réinsertion professionnelle, etc.) ou encore d’aider à naviguer à travers le parcours de santé.
Exemple : une patiente ayant une expérience de vie significative avec une stomie urinaire et du parcours de soins associé accompagne d’autres patientes du service de manière à leur offrir, sur une base volontaire, un accompagnement de pair-aidance coordonné avec les actions des professionnels du service.
Le patient ressource
Le patient ressource peut contribuer à l’amélioration des soins et services et de leur organisation tant au niveau d’un service, d’un groupement hospitalier ou de manière transversale à l’échelle des HCL. À partir de son expérience directe des soins et des services concernés, il agit de manière complémentaire aux représentants des usagers et aux acteurs associatifs en mobilisant sa perspective et ses compétences de coopération, facilitant ainsi l’intégration de l’expérience patient.
Exemple : un patient ayant une expérience significative de la dialyse dans un centre spécifique co-construit une démarche d’amélioration du parcours de dialyse avec les professionnels de santé du centre, les représentants des usagers et les membres d’associations pertinentes. Il élabore avec eux la méthodologie de recueil et d’intégration de l’expérience des patients du centre et contribue à l’identification, à l’opérationnalisation et à l’évaluation des actions amélioratives identifiées. Il contribue également à un travail de valorisation du don d’organe avec l’équipe de la coordination des prélèvements d’organes et de tissus des HCL.
Le patient formateur
Le patient formateur peut contribuer au développement des compétences des actuels ou futurs professionnels de la santé (formation initiale ou continue). Il intervient autant en amont (idéation et ingénierie pédagogique) qu’en aval (évaluation) et au sein des activités d’enseignement.
Exemple : une patiente ayant une expérience significative de la vie avec la fibromyalgie co-construit avec un algologue un cours sur la douleur chronique à partir des savoirs qu’elle a développés pour choisir quotidiennement les activités physiques qui permettent de réguler au mieux ses douleurs.
On le retrouve aussi comme « patient intervenant » dans les programmes d’éducation thérapeutique du patient.
Le patient chercheur
Le patient chercheur peut contribuer à la conception (par ex. : design de la méthodologie), à la mise en œuvre (par ex. : recueil de données) et à l’évaluation de projets de recherche contribuant à la santé, ainsi qu’à la gouvernance stratégique (orientations, financements, etc.) des réseaux de recherche.
Exemple : un patient ayant une expérience significative de la vie avec la sclérose en plaques conçoit avec des chercheurs un projet de recherche visant à améliorer l’accompagnement des patients par les professionnels des soins primaires. À travers celui-ci, il co-construit les questionnaires des entretiens qu’il va mener et analyser en duo avec des chercheurs de l’équipe.
Le patient coach
Le patient coach peut accompagner les patients partenaires (pair-aidant, patient ressource, patient formateur et patient chercheur) dans l’exercice de leur mission. À partir de son expérience personnelle significative de patient partenaire, il agit notamment pour préparer leurs premières interventions, faciliter leur intégration dans les équipes, consolider certaines de leurs connaissances et compétences ou encore nourrir leur pratique réflexive.
Méthode
La description des modalités d’émergence et de déploiement a été réalisée conformément à une typologie d’analyse des retours d’expérience sur le partenariat avec les patients [12]. Il n’y a pas eu de revue structurée de littérature mais l’accumulation de la littérature scientifique sur le sujet au travers de congrès et d’échanges entre équipes de recherche montre que la littérature scientifique de type retour d’expérience sur le partenariat patient est encore disparate et émergente et se présente principalement sous la forme d’études soit de cas multiples [12], soit uniques [13]. La description des facteurs clés de succès communs la plus complète, faite par Baker et al. à partir de l’analyse de 10 démarches menées à l’échelle d’établissements de santé aux États-Unis, au Canada et en Grande-Bretagne, a notamment permis d’identifier les éléments communs au succès de toute démarche de transformation culturelle majeure appliquée à la mise en œuvre du partenariat patient. Ces éléments sont rassemblés dans trois catégories utilisées pour décrire le dispositif PEPS : vision et valeurs, gouvernance et leadership, cadre méthodologique. Les modalités d’émergence et de déploiement ont été comparées à un standard, reconnu en sciences de gestion, qui modélise les facteurs de succès d’une démarche d’amélioration pérenne [14]. Ce modèle catégorise ces facteurs selon quatre dimensions qui interviennent en synergie, sont corrélées et également nécessaires pour un changement durable : la dimension culturelle se réfère aux croyances sous-jacentes, aux valeurs, aux normes et aux comportements de l’organisation ; la dimension stratégique souligne les conditions qui offrent les occasions les plus grandes de changement (degré d’intégration dans la politique, les priorités et les plans stratégiques, et investissement consacré aux « efforts de changement » au sein des priorités d’investissement) ; la dimension technique concerne la formation et le système d’information ; la dimension structurelle touche aux mécanismes qui facilitent l’apprentissage et la dissémination des meilleures pratiques dans l’organisation. Pour faciliter la compréhension du lecteur, nous décrivons les résultats en premier lieu, ensuite le programme d’action (sous la forme de deux exemples illustratifs), puis les différentes dimensions (culturelle : les valeurs et la vision ; technique et structurelle : le cadre méthodologique ; stratégique : gouvernance et leadership).
Résultats
L’encadré 2 résume la présentation des éléments clés de l’expérience des HCL.
Encadré 2 – Les trois facteurs de succès des démarches de déploiement du partenariat patient et les principales actions mises en place aux Hospices civils de Lyon y répondant selon Baker et al. [13]
Pour que les efforts des acteurs soient significatifs et soutenus, ils doivent être liés à une stratégie à long terme, ancrée dans une vision claire de ce qui sera transformé dans leur quotidien et dans l’établissement grâce au partenariat avec les patients. Cette vision doit être explicitement et visiblement soutenue par les dirigeants et continuellement actualisée pour relever les défis culturels et logistiques inhérents aux transformations induites.
Aux Hospices civils de Lyon (HCL), cette stratégie à long terme s’incarne dans le projet d’établissement Pulsation 2018-2023 et le portage du dispositif au sein d’une direction hospitalière par un directeur d’hôpital et une patiente et aidante coordonnatrice.
Pour impulser une direction spécifique déterminée par la vision du projet d’établissement tout en intégrant les apprentissages issus de l’expérimentation de ces nouvelles pratiques, la démarche doit pouvoir alterner des phases à la fois ascendantes (bottom-up) et descendantes (top-down). Aux HCL, c’est l’équilibre qui a été trouvé entre d’un côté l’autonomie laissée aux équipes des établissements qui composent les HCL dans la nature, l’envergure et l’opérationnalisation des projets de partenariat et de l’autre la recommandation et la valorisation (label Partenariat et expérience patient en santé [PEPS]) du respect des principes méthodologiques PEPS.
Une des spécificités qui distingue les organisations qui réussissent à mener des transformations majeures est d’avoir aménagé un environnement organisationnel propice à un engagement actif, continu et significatif des acteurs (engagement-capable environments). Aux HCL, l’infrastructure élaborée par l’équipe de la direction qualité, usagers et santé populationnelle pour déployer le dispositif PEPS intègre un processus de formation en commun des patients partenaires et des professionnels, une charte de partenariat permettant de définir la nature et l’envergure de l’engagement des patients et des professionnels, et des groupes d’analyse de pratiques permettant l’échange entre pairs aidants et la reconnaissance de la fragilité mais aussi des savoirs acquis par les patients, ou encore une communauté de pratiques PEPS permettant la mutualisation des efforts et des apprentissages des acteurs PEPS ; autant de processus clés favorisant l’engagement tels que décrit également par Pomey et al. [13]. Ces derniers insistent sur l’importance d’un processus d’évaluation et de rétroaction pour améliorer la stratégie au fil du temps.
Programme d’action
Le programme d’action en 2022 est composé de plus de 60 actions auxquelles participent plus de 150 patients ou proches/aidants partenaires. Nous présentons ici deux projets labellisés PEPS en 2022.
Zéro passage au bureau des admissions
Dans le cadre du projet Zéro passage au bureau des admissions et avec des pratiques d’échange avec les patients de plus en plus dématérialisées, le service de gestion des malades et les bureaux des admissions ont souhaité améliorer la qualité de ces échanges pour rendre plus lisibles les parcours des patients en consultation au sein des HCL. L’objectif était d’améliorer la qualité des échanges avec les patients, notamment les messages envoyés lors du traitement de leur dossier, grâce à plus de lisibilité, donc à une meilleure compréhension des messages et contenus adressés. Quatre patients et proches aidants partenaires issus des services de consultation et trois représentants des usagers ont relu les messages existants et les ont ajustés avec la cadre chargée du processus d’admission, la personne référente pour les questions d’identitovigilance et le responsable du back-office des bureaux des admissions. Les retombées attendues du projet, base des futurs indicateurs d’évaluation, sont une amélioration de la compréhension des circuits et messages par les partenaires (patients et proches), une amélioration de la compréhension des messages et des circuits par les patients aux HCL, et une diminution du nombre de passages inutiles au sein des bureaux des admissions.
Pair-aidance en nutrition clinique intensive
Le service de nutrition clinique intensive (NCI) est un service spécialisé en nutrition parentérale et entérale où sont accueillis des patients pour des bilans ou des adaptations nutritionnelles, des infections de cathéters, mais également pour de l’éducation thérapeutique. Il n’y avait jusqu’à présent pas de temps d’échange spécifique autour du thème de la nutrition parentérale. Le projet de pair-aidance en NCI vise à répondre aux besoins des patients bénéficiant d’une nutrition parentérale et à leur permettre lorsqu’ils sont hospitalisés de pouvoir échanger à propos du retour à domicile, notamment sur le « comment vivre avec au quotidien » (organisation, voyages, sexualité, apparence, etc.). Cela permet notamment aux patients et aux proches/aidants de pouvoir se projeter au-delà de l’hospitalisation. Les modalités de ce projet ont été travaillées par une équipe composée d’un cadre de santé, un chef de service, un infirmier, un aide-soignant et deux patients partenaires, et une feuille de route a été élaborée. Le cadre de santé et un patient partenaire ont été formés, ensemble, au partenariat en santé aux HCL. En pratique, après accord écrit donné par les patients hospitalisés, deux patients partenaires s’entretiennent avec eux toutes les semaines. Cet échange dure de 15 minutes à 2 heures dans la chambre du patient, et s’appuie sur un support de type cahier d’échange entre l’équipe et le patient partenaire afin de suivre les interventions. Il existe deux retombées attendues : d’une part, une amélioration de la qualité et de la sécurité des soins au travers de l’amélioration de la prise en soins, en pouvant offrir aux patients un autre regard, un autre discours et des savoirs expérientiels explicites [7] complémentaires à ceux du professionnel quant à la gestion au quotidien des poches de nutrition et la préparation du retour à domicile – la manipulation des cathéters y est souvent un problème et peut entraîner des réhospitalisations pour sepsis de cathéter – et, d’autre part, des effets positifs sur la qualité de vie au travail : la co-construction de l’organisation de soins avec les patients partenaires amène l’équipe à s’interroger collectivement sur son organisation et ses pratiques au service des patients et de leur entourage, ce qui, permet aussi aux professionnels de retrouver davantage de sens et de pouvoir d’agir dans leurs pratiques au quotidien.
Valeurs et vision de la place du partenariat et de l’expérience patient aux Hospices civils de Lyon (dimension culturelle)
Quatre valeurs socles ont été retenues pour déterminer les manières de faire du dispositif PEPS : la confiance, la réciprocité/mutualité (dans le dialogue et la coopération), l’égalité et l’accessibilité. Cette éthique relationnelle partenariale, aux niveaux clinique, organisationnel et stratégique, est celle à l’aune de laquelle s’évalue la présence des conditions relationnelles nous paraissant être clés pour favoriser l’émergence et l’investissement des voies plurielles. Conformément à la littérature, ces valeurs sont prônées et incarnées à tous les niveaux de la gouvernance [1] : travailler en partenariat est nécessaire dès le niveau stratégique pour faciliter l’intégration de la perspective, de l’expérience et des savoirs des patients tout au long des projets mais aussi pour limiter les possibilités d’instrumentalisation au sujet desquelles nous ont rendus vigilants les approches « pour » les patients. Cela s’est traduit par une gestion de projet spécifique (copilotage par un binôme patient-professionnel, liens forts avec les représentants d’usagers, etc.) et l’implication des patients dans la définition d’axes stratégiques aux HCL, dont le projet d’établissement pour commencer, la politique robotique ou les projets immobiliers structurants par exemple, et les activités de prévention et plus globalement les approches populationnelles. Enfin, contribuer à la transformation culturelle d’un établissement comme les HCL implique d’incarner continuellement ces valeurs et de présenter des centaines de fois les principes et les manières de travailler collectivement qu’implique l’accompagnement par le dispositif PEPS. Au fur et à mesure, une histoire, des images et des expériences, qui font sens à une échelle de plus en plus commune, émergent. Après plus de trois années d’affinement du travail narratif accompagnant nos pratiques, trois métaphores se sont distinguées par leur pouvoir pédagogique de transformation des postures et des organisations (Encadré 3).
Encadré 3 – Les trois métaphores
L’âme du luthier
Toute petite pièce de bois, la plus simple (court bâton), l’âme supporte les tables des instruments à cordes et doit être placée méticuleusement au bon endroit, au millimètre près. Elle transmet les vibrations au fond de la caisse de résonance et déploie la sonorité. Si elle est mal placée, ou si elle est absente, la sonorité de l’instrument est sourde, vide ou faible. Sans âme, le violon reste visuellement le même mais ne peut pas jouer, la musique de l’instrument n’existe pas. Cette métaphore nous rappelle qu’au cœur du dispositif Partenariat et expérience patient en santé (PEPS), nous devons continuellement porter attention à cette partie cachée et pourtant essentielle qu’est le travail relationnel qui permet de favoriser l’expression de la pluralité des voix d’une manière qui intensifie la résonance, donc la puissance coordonnée des actions en santé. Cet art relationnel vise à tenir compte de ce qui est essentiel à chacun et favorise l’expression : il est un savoir-faire peu commun qui nécessite du temps et une expérimentation régulière.
Le kéfir
Le kéfir est une boisson prisée. Il se fabrique à partir de « grains » (bactéries et levures) qui génèrent la fermentation et sont généralement transmis de personne à personne, tel un don invitant l’Autre à en faire l’expérience. Les ingrédients sont simples et pourtant aucun kéfir ne se ressemble. Cette boisson vivante nécessite des soins particuliers, de bons ingrédients et le bon dosage. Fruitée et légère, elle agrémente agréablement le quotidien. Elle ne coûte pas cher et pourtant elle est précieuse car elle contribue à une bonne santé. Nous avons plaisir à utiliser cette métaphore car la méthodologie PEPS est simple (le respect des « incontournables » assurant une certaine réussite) et pourtant aucun projet PEPS ne se ressemble, ils sont similaires mais pas identiques. La diversité des personnalités impliquées et l’exigence des contraintes quotidiennes dont font l’expérience les acteurs PEPS nous incitent à choisir un dosage adapté d’intervention tout au long des projets. Et, par la mutualisation des ressources et des apprentissages que permet la communauté de pratique PEPS, l’investissement financier reste minime par rapport au sens, aux résultats probants, à l’engagement et à l’espoir que nous offrent ces projets au quotidien.
La barque
Ce jeu nécessite peu de moyens, une corde, au minimum trois personnes, et la règle en est simple. Deux joueurs font tourner une corde à sauter en tenant chacun un bout de celle-ci tandis qu’un troisième doit entrer dans le jeu en sautant par-dessus la corde sans la toucher, en s’ajustant à sa hauteur et à la vitesse. Ce jeu autorise beaucoup de créativité dans le choix des moyens et l’enrichissement de la règle de base, et nécessite de l’entraînement. Avec cette métaphore, nous avons pu passer le message qu’il était nécessaire de fixer dès le départ les règles d’interaction entre les membres de l’équipe PEPS pour éviter de se prendre les pieds dans la corde, de faire avec les incontournables tout en s’autorisant à apporter sa propre touche, d’être à l’écoute verbale et non verbale de chaque participant pour trouver sa place et articuler de manière fluide les actions des uns et des autres, au rythme de chacun. Aussi, comme les membres des équipes PEPS sont tous volontaires et prennent du plaisir à s’investir dans les projets PEPS, la dynamique continue.
Cadre méthodologique (dimension technique et structurelle)
Le dispositif PEPS incarne à la fois un projet institutionnel (volonté stratégique) et un mode d’intervention à la fois ascendant (bottom-up3), « sur mesure » et encapacitant (favorisant l’autonomie des équipes). De ce fait, la mise en œuvre du dispositif PEPS, dans un premier temps par l’intermédiaire de projets pilotes avant passage à l’échelle de l’établissement, a dès le départ mis l’accent sur la définition d’une méthode d’accompagnement des projets et des équipes en définissant six principes d’action ; la continuité, l’ajustement, la pertinence, la temporalité, la clarté des objectifs et la synergie des acteurs. Ces six principes sont transcrits dans six modalités de mise en œuvre dites « invariants », dont le respect permet, au regard de la littérature et de l’expérience, de garantir une relation partenariale entre les patients, les proches aidants et les professionnels de santé. Leur respect est reconnu institutionnellement par l’attribution d’un label PEPS lors d’une cérémonie annuelle présidée par le directeur général et le président de la commission médicale d’établissement. Les voici :
- L’équipe de projet PEPS est pluriprofessionnelle, formée d’un « noyau dur » de professionnels et de patients ou proches aidants volontaires (notamment pour éviter la faible résilience d’un projet reposant seulement sur une ou deux personnes) et s’engage volontairement et collectivement à co-construire avec les patients. Les membres de l’équipe projet PEPS sont vigilants quant au fait que les actions sont centrées sur la relation entre les professionnels, les patients ou proches aidants et les représentants des usagers, et sont conscients que leurs efforts sont destinés à améliorer le parcours du patient (réponse aux besoins [pertinence], expérience [PREM4] et résultats [PROM5]).
- La rédaction d’une feuille de route du projet PEPS permet de s’assurer d’une approche pragmatique de l’engagement des usagers partenaires, avec des objectifs réalisables dans les conditions d’exercice actuelles de l’équipe. Il s’agit d’un des trois documents socles dont l’usage est recommandé pour toute démarche de partenariat entre professionnels et patients, à côté de la grille d’identification du patient partenaire et de la charte du partenariat. Elle comprend notamment les sections suivantes : analyse du contexte, situation du projet dans le parcours type des patients concernés par le projet, formulation des objectifs principaux du projet, contribution du patient partenaire, missions du patient partenaire, étapes du projet ou encore critères d’évaluation.
- L’équipe PEPS (en particulier la patiente et aidante coordinatrice) est associée à l’identification des patients partenaires qui sont à ce jour majoritairement repérés par les professionnels des services, à partir de leurs expériences d’interactions avec les patients mais aussi d’une liste de critères (Encadré 4) identifiés localement, comme dans d’autres établissements [16], comme étant corrélés à la réussite des actions de partenariat en santé : ce double regard permet la liberté d’engagement (des patients ou proches aidants qui n’auraient pas osé exprimer un refus aux professionnels les sollicitant pourront l’exprimer plus facilement à la patiente aidante coordinatrice) et d’identifier les personnes sur la base de la manifestation de leurs compétences à travers leurs interactions avec les professionnels des services concernés plutôt qu’uniquement à partir de leurs diplômes.
- Le suivi de la formation socle PEPS par les professionnels et les patients partenaires (Encadré 5) vise à faciliter l’aménagement d’un long moment de travail collectif (un jour et demi plus demi-journée de Retex à 6 ou 8 mois) pour les membres d’une équipe PEPS et l’acquisition commune de compétences de partenariat par les professionnels et les patients partenaires.
- Les équipes sollicitant le dispositif PEPS ont la liberté d’adapter les documents méthodologiques de référence dans la forme et le fond pour autant que les principes et les valeurs décrits précédemment soient respectés. De ce fait, les documents actuels sont le fruit du travail d’amélioration continue issu de l’expérience des premières années d’expérimentation et d’apprentissage.
- Les retours d’expérience sont organisés à deux niveaux : à titre individuel, les patients partenaires sont invités à s’inscrire dans des groupes d’analyse de pratique animés par un psychologue hors HCL ; à titre collectif, patients et professionnels se retrouvent plusieurs fois par an au sein des rencontres de la communauté de pratique PEPS, co-animées par la patiente et aidante coordinatrice et par un chargé de mission PEPS, et une fois par an lors des semaines PEPS.
Encadré 4 – Les critères d’identification des patients partenaires
Lorsque des patients ou aidants manifestent (auprès des services ou aux membres de l’équipe partenariat et expérience patient en santé [PEPS]) leur souhait de contribuer au déploiement de la culture et des pratiques du partenariat et de l’expérience patient, la première étape est l’organisation d’une rencontre avec la patiente et aidante coordinatrice du dispositif PEPS. Celle-ci s’appuie sur différents critères pour évaluer l’alignement entre la contribution possible de ces patients ou aidants et les besoins des services. Ces critères ont une pondération distincte selon la mission à laquelle la personne souhaite contribuer (par ex. : pair-aidance, amélioration de la qualité, enseignement, etc.). Ils sont également communiqués aux professionnels de santé des services des Hospices civils de Lyon (HCL) afin qu’ils puissent identifier de potentiels patients ou proches aidants partenaires. Parmi ces critères :
Son expérience de la vie avec la maladie et des soins de santé
- Vit ou a vécu avec la maladie ou est/a été proche aidant.
- A une expérience significative des soins et services de santé visés par le projet.
- A développé une certaine résilience par rapport aux événements difficiles de son parcours de soins.
Ses motivations
- Désir de valoriser son expérience de patient/proche aidant.
- Désir d’apporter une contribution qui puisse servir à d’autres.
- Intérêt pour le service public.
Ses aptitudes à dialoguer
- S’exprime de manière claire, simple et pédagogique.
- Montre une capacité d’écoute.
- Accepte d’entendre un avis différent du sien.
Ses aptitudes au partenariat
- Envie de « faire avec » les professionnels des HCL.
- Fait preuve d’un esprit critique, même vis-à-vis des équipes/services dans lesquels il a été patient.
- Comprend les enjeux de la démarche PEPS.
- Est disponible et motivé pour s’engager pendant le temps requis par le projet.
Encadré 5 – Programme de la formation socle Partenariat et expérience patient en santé (PEPS)
Cette formation n’est pas diplômante et n’a pas vocation à se substituer à des formations réalisées par les associations. Elle a pour ambition de faciliter la mise en œuvre des actions au sein des Hospices civils de Lyon (HCL), en proposant un espace de réflexion et d’apprentissage commun aux professionnels, patients et proches aidants partenaires. Ce temps d’échange permet de poser les bases d’une vision commune de ce qu’est le partenariat en santé, pour soi-même et pour autrui. Elle se déroule sur quatre demi-journées non consécutives et doit impérativement être suivie, pour une action, par au moins un professionnel et un patient partenaire.
Module 1 – Comprendre et s’approprier
- Concepts du partenariat en santé.
- Fondements historiques, éthiques, épistémologiques et stratégiques du partenariat en santé.
- Questionnements méthodologiques relatifs aux projets de partenariat en santé : caractérisation de la nature et de l’envergure de l’engagement recherché ; identification des patients/aidants partenaires ; accompagnement des patients/aidant partenaires et professionnels à la mise en place d’un projet de partenariat en santé.
Module 2 – Présentation du dispositif PEPS et de la vision des HCL
- Se familiariser avec la boîte à outils PEPS.
- S’exercer à réfléchir et à répondre en équipe aux questionnements méthodologiques des projets de partenariat en santé (mises en situation et boîte à outils PEPS).
- Comprendre les défis et conditions de succès du partenariat en santé.
- S’engager et construire un terrain d’action commun à travers une posture de partenaire.
- Développer le sentiment d’être légitime pour agir comme ambassadeur de la démarche de partenariat aux HCL.
Module 3 – Se familiariser avec la plateforme de partage de documents
- Être capable de compléter et d’actualiser sa fiche de projet PEPS dans Teams ; et de consulter les informations des autres équipes et activités PEPS aux HCL.
- Converser avec l’équipe PEPS et les autres acteurs PEPS à travers les canaux de discussion.
Module 4 – Faire le point sur l’état d’avancement des premiers mois du projet (à six mois de la formation initiale)
- Effectuer un retour d’expériences et une analyse des situations vécues au sein du projet afin de : prendre en équipe le temps d’effectuer un retour réflexif sur les expériences vécues ; exercer les compétences d’explicitation des apprentissages issus de l’expérience ; identifier les ajustements à effectuer dans les prochaines semaines.
Animation du réseau des patients, aidants et professionnels partenaires Hospices civils de Lyon
Afin de pérenniser le mode d’intervention PEPS (notamment ses dimensions ascendantes, sur mesure et encapacitantes) et de catalyser la mutualisation des apprentissages effectués à travers l’expérimentation quotidienne des pratiques de partenariat et d’expérience patient, nous avons mis à la disposition des acteurs PEPS quatre outils d’échange :
- Un outil numérique de travail collaboratif (co-construit avec eux) : une plateforme Microsoft Teams6 permettant notamment l’accès à un espace de stockage partagé des documents PEPS, un outil de gestion de projet dynamique (notifications, visualisation de la progression, etc.) ou encore constituant un canal d’échange sécurisé entre les patients partenaires.
- Un événement annuel PEPS : depuis 2020, une semaine PEPS est organisée annuellement dans chaque groupement des HCL, permettant aux équipes engagées dans des projets de partenariat entre professionnels et patients, proches aidants et représentants des usagers de présenter leur expérience et de la confronter avec celle de celles et ceux qui veulent s’y engager ou qui ont déjà l’expérience de projets PEPS, ou encore d’offrir des moments « inspirants » pour réfléchir ensemble sur des sujets en lien avec ces pratiques innovantes. Plus précisément, des ateliers présentent des modalités innovantes de recueil de l’expérience des patients, de participation de patients à l’élaboration de projets de recherche ou de parcours, des regards croisés sur les leviers et les freins du partenariat, des conférences sur les sujets « tabous » (par exemple la sexualité, la fin de vie, etc.), et des moments conviviaux « juste » pour se rencontrer et mieux se connaître. Des temps forts sur la pair-aidance sont également organisés, car articuler les interventions des pairs-aidants avec les interventions des professionnels de santé, de manière concertée, n’est pas habituel pour les professionnels de santé ; c’est pourtant la mission des patients partenaires la plus attendue des professionnels aux HCL.
- Une communauté de pratiques PEPS : l’ensemble des patients, proches aidants et professionnels de santé engagé à travers un projet PEPS se réunit entre deux et quatre fois par an pour échanger sur les pratiques de partenariat et d’expérience patient, pour demander de l’aide aux membres de la communauté afin de résoudre un défi auxquels certains sont confrontés ou encore pour présenter l’avancement ou la finalisation d’un projet PEPS.
- Un soutien logistique, en particulier pour les patients partenaires : un des membres de l’équipe PEPS est responsable et référent auprès des acteurs PEPS pour faciliter leur contribution. Cela se matérialise notamment par l’attribution d’un badge « HCL » qui assure la reconnaissance administrative et l’accès aux bâtiments en tant qu’intervenant régulier, facilite l’accès aux parkings et aux restaurants de l’établissement, permet le remboursement des frais de déplacement et d’alimentation, ainsi que la gratuité de la participation aux groupes internes d’analyse de pratique et à certaines formations complémentaires du plan de formation continue des HCL.
Gouvernance et leadership (dimension stratégique)
Au sein du pôle Stratégie institutionnelle et ressources humaines, la DQUSP a coordonné dès 2018 la définition de la stratégie institutionnelle et le déploiement de cette politique. L’inscription dans cette direction lui permet de travailler aux niveaux clinique, organisationnel et stratégique. En effet, cette direction a la capacité de faire les liens avec les autres acteurs décisionnels travaillant à l’amélioration des parcours au sein de son pôle (direction des soins, de la stratégie, direction du personnel médical et paramédical, de la recherche notamment). Elle facilite l’expression et coordonne l’ensemble des voies plurielles (représentants des usagers, patients partenaires, membres d’associations, etc.) et utilise les autres méthodes pour recueillir l’expérience des patients (patient traceur, Amppati7, e-Satis8, etc.), de la démarche qualité au sens classique du terme et de l’approche par population (parcours, prévention). De plus, la coordination du dispositif PEPS est assurée par un binôme constitué d’une directrice d’hôpital et d’une patiente et aidante coordinatrice. Loin d’être anodin, ce parti pris unique en France permet d’incarner les valeurs et les principes du partenariat au plus haut niveau de l’institution, de la conception à l’opérationnalisation de la stratégie des HCL. Deux autres éléments distinctifs sont à mentionner : la directrice concernée est également responsable du pôle de santé publique, ce qui favorise la cohérence stratégique et les coopérations avec les actions en ETP et le soutien à la recherche. De plus, l’équipe PEPS est consolidée par l’intégration à mi-temps de la chargée de relations avec les usagers au siège des HCL, permettant cette fois-ci la synergie des actions avec les représentants des usagers et les membres d’associations. Ces choix stratégiques ont notamment permis de ne pas alimenter les préoccupations et la compétition entre les différents acteurs de la démocratie en santé. Par exemple, cette gouvernance a veillé à ce que le dispositif PEPS ne déstabilise pas les autres fonctions ni ne soit vécu comme un dessaisissement de pouvoir ou une concurrence de compétences, par les représentants d’usagers en particulier. Dans ce but, le cadre méthodologique a été initialement, en partie, discuté et défini lors d’un hackathon9. L’un des six défis du Hacking Health Lyon 2019 était porté par les HCL sous le nom Patient-partenaire : comment penser une nouvelle relation de soin ? et a réuni une équipe de professionnels de la DQUSP, de représentants d’usagers, de bénévoles d’associations et les premiers patients partenaires. La semaine PEPS décrite précédemment est directement issue de ce défi.
Discussion
Au regard des expériences françaises et étrangères en matière de déploiement des pratiques de partenariat avec les patients et d’intégration de l’expérience patient, nous observons des pratiques partagées et d’autres spécifiques aux HCL. Du côté des pratiques partagées, nous pouvons par exemple mettre en lumière le fait que la majorité des leaders dans l’expérimentation de ces pratiques considèrent :
- qu’il est nécessaire de « faire avec », c’est-à-dire que les patients participent directement aux activités, à leur conception, leur animation comme leur évaluation ; par exemple : les patients partenaires comme co-leaders du dispositif de déploiement [11,12,13,14,15,16,17], les patients partenaires comme contributeurs à part entière dans l’élaboration et le déploiement d’actions amélioratives pour l’organisation des soins (expérience du Vancouver Coastal Health Authority and Fraser Health Authority10, citée dans Baker et al.) [12] ou encore les patients comme enseignants [8,18,19] ;
- qu’un travail culturel actif de reconnaissance de la pertinence et de la complémentarité des savoirs expérientiels des patients avec ceux des professionnels est une condition institutionnelle nécessaire pour favoriser l’engagement des patients [8,18,20,21,22] ;
- que le mode d’intervention doit stratégiquement reposer sur une « structure minimale » [11] composée d’invariants favorisant l’autonomisation, une adaptation réciproque [18] et l’appropriation contextuelle des principes PEPS par les acteurs dans leurs pratiques quotidiennes respectives ;
- qu’il est important d’expliciter et de distinguer clairement les rôles et les contributions des patients partenaires, des représentants des usagers et des membres d’associations afin d’illustrer la complémentarité de leurs « voix plurielles » et ainsi favoriser l’articulation de leurs actions individuelles et collectives [11,23] ;
- ou encore que l’identification des patients partenaires peut se faire au sein des services par les professionnels de santé (expérience du McGill University Health Centre11 citée dans Baker et al.) mais aussi par l’intermédiaire des patients partenaires déjà impliqués (expérience de la Saskatoon Health Region12 citée dans Baker et al.) [12].
Du côté des pratiques spécifiques au dispositif PEPS des HCL, il nous semble, par exemple, pertinent de souligner le fait que les actions accompagnées sont celles qui émergent du terrain (approche bottom-up) [24] et qu’elles concernent à la fois l’ensemble des dimensions et activités de la démocratie en santé au travers de ce que nous appelons les voies/voix plurielles, l’ensemble des directions fonctionnelles de l’établissement (qualité, ressources humaines, stratégie, recherche, travaux et ressources matérielles) et enfin l’ensemble des niveaux d’intervention possibles (niveaux clinique, organisationnel et stratégique) (Figure 2). Les « approches centrées sur le patient » (patient centered care) ont entraîné depuis plusieurs années le déplacement du centre de gravité du soin. La diversification des niveaux et types d’engagement des usagers ainsi que l’appel croissant à la reconnaissance des savoirs expérientiels des patients et aidants comme acteurs de soin à part entière, incarné par le mouvement du « partenariat avec les patients », ont progressivement amené les établissements à se poser la question du rôle de ces voix/voies plurielles (représentants d’usagers, bénévoles associatifs, patients et proches aidants partenaires) dans cette transformation culturelle majeure. Le déploiement de PEPS confirme la nécessité de cette profonde transformation, souvent sous-estimée. En effet, le partenariat impacte directement et intimement la relation patient-professionnel et les modes d’être et d’agir des professionnels dans leur exercice du soin mettant ce projet de transformation au cœur des soins. Avant-gardistes dans cette démarche à l’échelle nationale, les HCL présentent les composantes de la démarche (gouvernance et leadership, valeurs et vision, périmètre, cadre méthodologique et programme d’action) dans un but de retour d’expérience avec une vocation modélisante. Les critères de suivi du déploiement définis au début de la démarche visaient l’atteinte d’objectifs quantitatifs tels que le nombre de services participant de cette démarche. Nous n’avons pas mis en place d’étude d’impact mixte, quantitative et qualitative, du fait de la nature évolutive du dispositif dans les premières années et de la difficulté de mise en œuvre d’une randomisation de l’intervention (démarche unicentrique, limitée aux HCL). De plus, nous n’avons pas retrouvé dans la littérature une telle « méta-évaluation » à l’échelle d’un établissement de santé. Notre hypothèse est qu’une telle approche sera limitée du fait des contraintes de l’approche scientifique des sciences de l’implémentation et de l’impact d’interventions [25]. En particulier, ces évaluations sont fondées sur des critères de jugements en nombre nécessairement limité et qui ne mesurent pas l’ensemble des dimensions politiques, managériales, sociologiques et médicales qu’une telle évaluation dans l’idéal devrait analyser. Une approche purement qualitative n’a pas non plus été structurée mais des critères implicites ont été utilisés pour identifier au bout de trois ans les facteurs clés de succès : maintien de la dynamique partenariale dans le temps (fréquence des actions en commun, maintien d’un degré d’engagement élevé des patients partenaires, etc.), participation à la communauté de pratiques PEPS, participation à la semaine PEPS (venir partager ses apprentissages et apprendre des autres), obtention du label PEPS ou encore satisfaction des professionnels et des patients partenaires impliqués. Cependant, pour éviter l’illusion biographique [26] et apporter des arguments en faveur de la vertu modélisante de cette démarche, nous avons montré que les caractéristiques de PEPS couvraient les quatre dimensions nécessaires à un changement durable décrites dans le modèle de Shortell [14]. Cette ambition modélisante n’exclut naturellement pas la nécessité d’adapter le déploiement à l’organisation et à la culture de chaque établissement, qui doit identifier ses propres facteurs clés de succès d’une implémentation réussie. Dans notre expérience, deux facteurs influencent fortement la probabilité de réplication de ces principes : l’institutionnalisation d’une culture autorisant et valorisant l’exercice d’une marge de manœuvre, en d’autres termes la marge de liberté, à laisser à chaque projet PEPS ; le rôle déterminant de la capacité (temps, compétences, autonomie, situations de vulnérabilités car nous travaillons avec des patients, etc.) des porteurs individuels dans la mise en œuvre des principes compte tenu de l’approche bottom-up. Ces facteurs pourraient d’ailleurs être intégrés au sein d’une cinquième dimension du modèle de Shortell [14]. Cette dimension, qu’on pourrait qualifier de vitaliste dans une perspective bergsonienne, serait alors ce qui permettrait à une telle démarche de durer tel un système ouvert, par différenciation d’un système clos où l’énergie créatrice s’épuiserait progressivement. La montée en puissance de la capacité d’agir vis-à-vis de soi et vis-à-vis d’autrui s’accompagne de questionnements relatifs à la « reconnaissance » des pratiques de la part des usagers partenaires et des professionnels aux HCL. Derrière l’emploi de ce terme se dévoile une mosaïque de besoins et d’attentes : reconnaissance administrative (par ex. badge d’identification), financière (par ex. dédommagement des frais de restauration et de parking), professionnelle (par ex. accès à la documentation centrale pour ses recherches et le développement continu de ses pratiques, attestation de présence pour son employeur), sociale (par ex. invitation à prendre la parole devant ses pairs à des conférences, mise en réseau), sociétale (par ex. valorisation du bénévolat), etc. Sous les effets conjugués de travaux réalisés au niveau national et des usagers des HCL, les formes que prend cette « reconnaissance », comme moyen plus que comme finalité, seront vraisemblablement amenées à évoluer.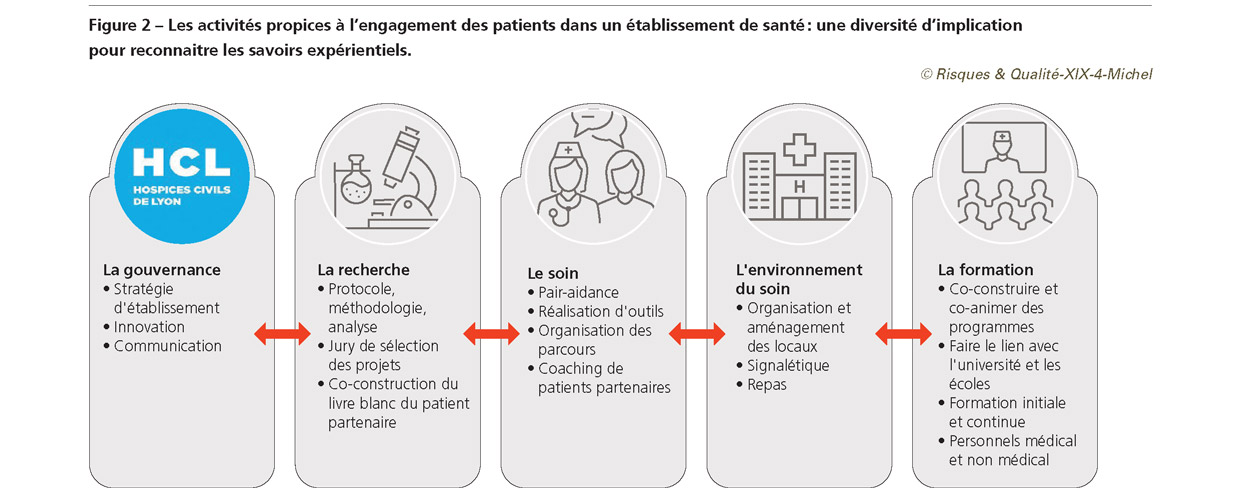
Conclusion
Le dispositif PEPS accompagne des démarches issues du terrain clinique centrées sur la relation entre patients et professionnels de santé (et non plus « centrée sur le patient ») et vise un impact direct sur l’expérience des professionnels dans leur pratique clinique et sur celle des patients dans leurs parcours de soin. Toute action favorisant la considération, la reconnaissance, le recueil et l’intégration de l’expérience patient à travers une relation de partenariat entre patients, proches aidants et professionnels a de ce fait un impact sur les personnes comme sur la culture organisationnelle. Sans sous-estimer les difficultés à venir, la modélisation du dispositif met désormais les Hospices civils de Lyon en position de passer du stade de preuve de concept à une mise à l’échelle institutionnelle pour atteindre les objectifs du projet d’établissement qui se fixait d’avoir, au sein de la moitié des 220 services cliniques, une démarche d’amélioration des pratiques fondée sur l’analyse de l’expérience patient ou sur la mise en œuvre du partenariat avec les patients.
Notes :
1- France Assos Santé, ou Union nationale des associations agréées du système de santé (Unaass), est une organisation interassociative créée en mars 2017 à la suite de la loi n° 2016-41 du 26 janvier 2016 relative à la modernisation du système de santé. Elle a pour mission de représenter les patients et les usagers du système de santé en France. Sa mission est officiellement inscrite dans le Code de la santé publique.
2- https://www.chu-lyon.fr/projet-detablissement-des-hcl (Consulté le 24-11-2022).
3- De bas en haut.
4- Patient-reported expérience measure, mesure de l’expérience déclarée par le patient.
5- Patient-reported outcome measure, mesure des résultats déclarés par le patient.
6- Microsoft Corporation, Redmond, États-Unis.
7- Amélioration du parcours vécu par le patient et son entourage en immersion.
8- Dispositif national de mesure en continu de la satisfaction et de l’expérience des patients.
9- https://www.hhlyon.org/ (Consulté le 24-11-2022).
10- Autorité sanitaire de la côte de Vancouver et autorité sanitaire de Fraser.
11- Centre universitaire de santé McGill.
12- Région sanitaire de Saskatoon.