Définition de la seconde victime
L’expression « seconde victime » a été utilisée pour la première fois par Albert Wu en 2000 pour désigner les soignants qui ressentaient une détresse émotionnelle après avoir été impliqués dans un événement indésirable touchant leurs patients [1]. Ce phénomène a été largement étudié ces dernières années, permettant une meilleure compréhension de la réponse émotionnelle, de la prévalence et de la trajectoire des secondes victimes [2,3]. De plus, la recherche a encouragé la mise en place de mécanismes de soutien structurés visant à atténuer ses effets négatifs sur le bien-être des professionnels, la sécurité des patients et la culture organisationnelle [4,5]. Plus récemment, le réseau européen de recherche sur les secondes victimes (European Researchers’ Network Working on Second Victims [ERNST]) a élargi cette définition, reconnaissant que les professionnels de santé étaient fréquemment confrontés à des situations très stressantes qui limitaient leur capacité à réagir efficacement [6]. ERNST insiste sur la nécessité de la résilience, qui est une compétence essentielle pour la pratique clinique quotidienne. L’expérience de seconde victime se caractérise généralement par une perte de confiance en soi, de l’anxiété et de la culpabilité, souvent accompagnées de honte et de gêne, les professionnels éprouvant alors un profond sentiment d’échec personnel et d’humiliation [3]. Beaucoup ressentent aussi la peur des répercussions et sont inquiets des possibles conséquences légales, professionnelles ou réputationnelles. De plus, les secondes victimes souffrent fréquemment d’altérations du sommeil : insomnies ou cauchemars liés à l’événement indésirable, mais aussi pensées intrusives marquées par des souvenirs persistants et pénibles de ce qui s’est passé. Avec le temps, l’accumulation de stress peut mener à un épuisement émotionnel, augmentant le risque de burn-out et affectant à la fois le bien-être personnel et les performances professionnelles. Dans les cas les plus graves, quand ces symptômes ne sont pas traités ou quand ils sont exacerbés par un manque de soutien, ils peuvent évoluer jusqu’au trouble de stress post-traumatique (TSPT), compromettant davantage la capacité de la personne concernée à assurer sa mission. Sans un soutien approprié, les professionnels touchés peuvent développer des pratiques de médecine défensive, connaître une baisse de leurs performances, voire envisager de quitter la profession. Pour prévenir cela, différentes approches ont été proposées, allant de programmes de soutien entre pairs à des stratégies institutionnelles visant à instaurer une culture de la sécurité et de l’apprentissage [7].
Fréquence du phénomène de seconde victime
Bien que l’expression « seconde victime » ne soit pas encore largement reconnue par les professionnels de santé, la quasi-totalité d’entre eux en ont déjà fait l’expérience. Des études menées aux États-Unis, au Canada, en Corée du Sud, en Amérique latine et en Europe montrent que 65% à 90% des professionnels de santé déclarent avoir vécu au cours de leur carrière une expérience émotionnelle s’apparentant au phénomène de seconde victime [8,9,10,11]. Cela ne concerne pas uniquement les professionnels expérimentés et touche également les internes en médecine, les externes et les étudiants des filières de santé. Des études montrent que 34% à 72% des internes en médecine ont été confrontés au phénomène de seconde victime après avoir été impliqués dans un événement indésirable [10], avec une prévalence plus élevée chez ceux exerçant dans des spécialités à forte intensité, comme la médecine d’urgence ou la chirurgie. De plus, jusqu’à 90% des étudiants en médecine et en soins infirmiers sont témoins d’événements indésirables au cours de leur formation, et 18% à 43% de ceux qui déclarent avoir commis des erreurs ayant affecté des patients présentent des symptômes similaires à ceux des secondes victimes [12,13]. Malgré cette prévalence élevée, les internes, les étudiants et les professionnels en formation manquent souvent d’outils et de soutien pour faire face efficacement à ces situations, ce qui accroît leur risque d’épuisement professionnel, de perte de confiance en eux et d’épuisement émotionnel [14]. De plus, la sécurité des patients et le phénomène de seconde victime sont rarement intégrés au cursus des futurs professionnels de santé dans les universités européennes [15].
Causes sous-jacentes et facteurs de risque
L’expérience des secondes victimes est influencée par plusieurs facteurs interdépendants [7,16]. La culture du blâme reste très implantée dans de nombreux établissements à travers le monde, et l’Europe n’y fait pas exception. Dans ces établissements, les erreurs sont davantage perçues comme des échecs individuels que comme des défaillances systémiques, ce qui entretient un climat punitif peu propice à une communication ouverte. Non seulement cela empêche les professionnels de chercher du soutien, mais cela freine également la mise en place de mesures préventives efficaces, compromettant le bien-être des soignants mais aussi la sécurité des patients. Un cadre juridique et sociétal fondé sur une conception qui méconnaît l’existence d’erreurs commises de bonne foi, dues à l’incertitude et à la complexité inhérentes aux soins, contribue à entretenir une culture punitive. Cette faille juridique renforce la peur, encourage les comportements d’évitement et promeut une approche défensive de la pratique clinique, au lieu de promouvoir un environnement axé sur l’apprentissage, l’amélioration et la sécurité du patient. L’absence d’un environnement psychologiquement sûr, dans lequel les professionnels se sentent libres de s’exprimer sans crainte d’isolement ou de sanction, alimente l’anxiété et les comportements d’évitement. L’absence d’échanges sur les erreurs et les opportunités d’amélioration ne limite pas seulement l’apprentissage, il augmente aussi le risque d’erreurs futures aux conséquences potentiellement graves. Malgré les recommandations internationales, une formation approfondie à la résilience n’est toujours pas prévue pendant les études de santé. De ce fait, les professionnels entrent dans la vie active sans les compétences nécessaires pour faire face aux enjeux émotionnels et éthiques liés aux événements fortement stressants qui caractérisent la pratique clinique. De nombreux établissements ne reconnaissent pas le phénomène de seconde victime et, parmi ceux qui le reconnaissent, beaucoup n’ont pas mis en place d’intervention structurée et les autres l’ont fait de manière inconstante. En conséquence, de nombreux professionnels de santé se retrouvent sans les ressources nécessaires pour faire face efficacement à l’impact émotionnel des événements indésirables.
Conséquences pour les patients et les systèmes de santé
Les secondes victimes connaissent souvent une baisse de leurs performances professionnelles, avec un risque accru de nouvelles erreurs, ce qui entretient un cycle de détresse émotionnelle et des manifestations psychologiques [16]. Sans intervention appropriée, les professionnels concernés peuvent adopter des mécanismes d’adaptation inefficaces, tels que l’isolement ou l’hypervigilance, ce qui altère davantage leur capacité à prodiguer des soins sûrs et de qualité. Le phénomène de seconde victime fait également peser une charge économique considérable sur les systèmes de santé. L’absence de programme structuré conduit souvent à l’arrêt de travail des professionnels concernés, donc à une perte de productivité et à une augmentation des coûts de fonctionnement pour les établissements. Une récente estimation faite en Allemagne a montré que l’absentéisme dû au phénomène de seconde victime engendrait chaque année environ 1,56 million d’euros de perte de productivité pour les médecins, et 1,87 million d’euros pour les infirmières. Cela met en évidence le besoin urgent de dispositifs de soutien institutionnels pour limiter ces effets [17].
Limiter les conséquences
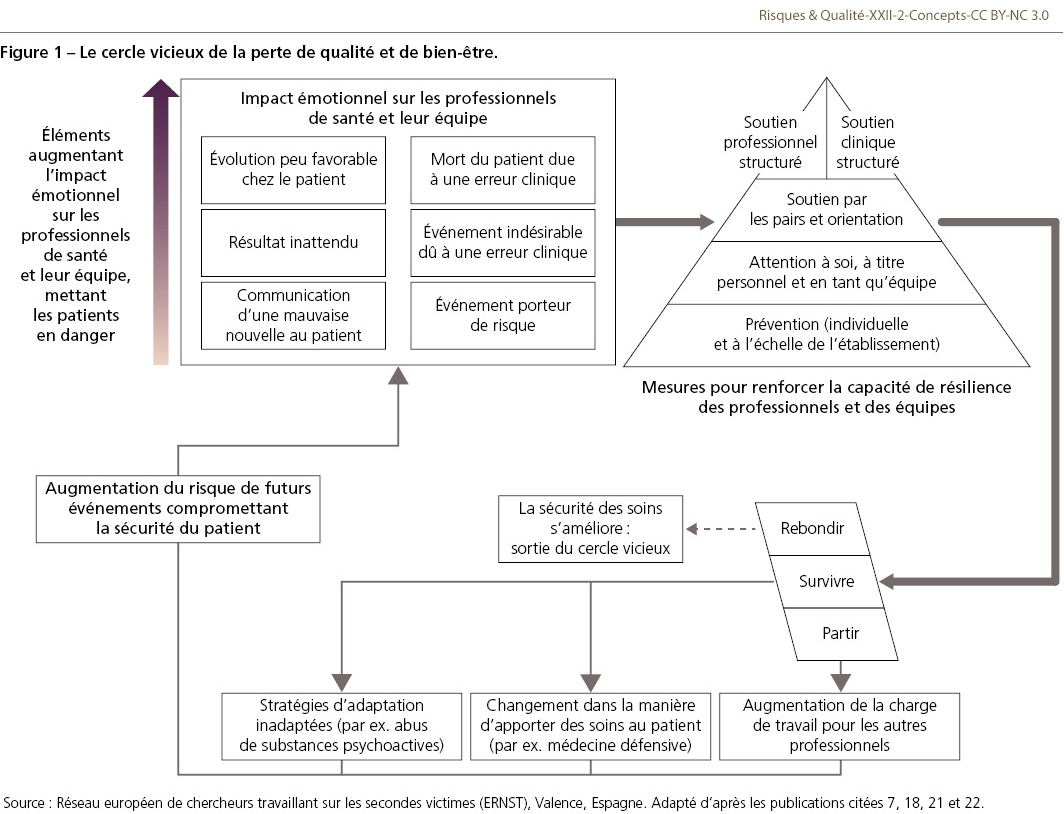
ERNST propose un modèle global en cinq étapes pour faire face au phénomène de seconde victime, intégrant à la fois des stratégies de prévention et de soutien [18] :
- Prévenir : identifier les facteurs de risques, favoriser la résilience et sensibiliser aux sources de détresse ainsi qu’aux réactions émotionnelles typiques. Cela comprend aussi la promotion de la mise en œuvre d’une culture juste au sein des organisations afin d’encourager une approche bienveillante et non punitive des erreurs, propice à l’apprentissage et à l’amélioration continue de la sécurité des patients.
- Prendre soin de soi : encourager les stratégies d’adaptation proactives qui permettent aux professionnels de gérer de manière indépendante l’impact émotionnel des événements indésirables.
- Organiser un soutien entre pairs : mettre en place une assistance structurée par des collègues formés, fondée sur les données probantes issues des interventions en trois étapes de Scott (programme de l’équipe ForYOU) [19] et du programme RISE (Resilience in stressful events1) [20], afin de garantir aux professionnels concernés un soutien immédiat, empathique et adapté au contexte. Aujourd’hui, en Europe, il existe des programmes de soutien entre pairs bien implantés, organisés par des établissements de santé, des réseaux de coopération entre structures de soins ou des associations professionnelles. Actuellement, grâce à l’association européenne COST (European Cooperation in Science and Technology), le programme de financement RESCUE (Responses to environmental and societal challenges for our unstable Earth2) développe un système de certification pour reconnaître la validité et l’adéquation des programmes de soutien des secondes victimes dans les hôpitaux européens, les soins primaires et les établissements médico-sociaux. Les données disponibles montrent les avantages économiques substantiels de ces interventions. Les économies générées par la réduction des conséquences du phénomène de seconde victime pourraient, à elles seules, financer ces programmes de soutien et les actions de prévention associées.
- Proposer un soutien professionnel structuré : faciliter l’accès à des psychiatres, des psychologues cliniciens ou des professionnels spécialisés dans la prise en charge du traumatisme, au sein de l’établissement de santé, afin d’assurer un accompagnement spécialisé des professionnels concernés.
- Proposer un soutien professionnel extérieur : assurer l’orientation vers des services de santé mentale externes dans les cas où des symptômes de stress post-traumatique, d’anxiété ou de dépression persistent, nécessitant une prise en charge à long terme au-delà du cadre institutionnel.
L’absence d’interventions visant à en atténuer les effets conduit à terme à une dégradation de la qualité des soins et à une diminution de la capacité des professionnels à faire face aux exigences quotidiennes de la pratique clinique [7,18,21,22] (Figure 1).
Recommandations du ERNST
ERNST met l’accent sur le besoin d’une approche globale et coordonnée pour limiter les conséquences du phénomène de seconde victime. Les actions clés sont [4] d’abord la sensibilisation de l’ensemble des parties prenantes aux niveaux européen, national et régional afin de favoriser le dialogue sur les obstacles juridiques, éthiques, sociaux et organisationnels qui entravent la mise en œuvre de stratégies efficaces pour réduire les effets délétères du phénomène de seconde victime. Cela inclut la promotion de politiques encourageant une culture bienveillante et non punitive au sein des systèmes de santé. Puis l’élargissement de la perspective au-delà des seuls professionnels de santé, en reconnaissant que d’autres personnels des établissements de soins peuvent éprouver une détresse émotionnelle et des manifestations psychologiques lorsqu’ils sont exposés à des situations stressantes. Ces groupes devraient également être inclus dans les programmes de soutien et d’intervention. Enfin, la promotion d’une responsabilité partagée, en veillant à ce que le soutien aux secondes victimes ne relève pas uniquement des organisations de santé et de soins, mais devienne un enjeu de société plus large. Une prise en charge efficace nécessite une action concertée des autorités de santé, des établissements, des associations professionnelles, des représentants des usagers et des décideurs publics, aux niveaux national et international. Leurs actions devraient être fondées sur des données probantes et des pratiques exemplaires afin de construire des systèmes de santé plus sûrs et plus résilients.
Notes :
1- Résilience face aux événements stressants.
2- Réponses aux défis environnementaux et sociétaux de notre Terre instable.
Le site du projet européen ERNST propose un module de formation complet à destination des professionnels et des organisations, disponible gratuitement en français. Accessible à : https://course.cost-ernst.eu/courses/european-course-on-second-victims-francois/ (Consulté le 26-05-2025).